Рецепт инсулина для детей
Инсулин (Insulin) — гормон поджелудочной железы, был получен в 1922 г. Бантингом и Бестом и в 1926 г. изготовлен Абелем в кристаллическом виде. Инсулин — белковый гормон сложной молекулярной структуры, химическая формула которого была раскрыта Зандлером.
Помимо лечебного препарата быстродействующего инсулина, снижающего количество сахара в крови в течение первого часа с длительностью действия в 6 часов, имеются препараты инсулина пролонгированного действия— до 24 и свыше 30 часов.
В настоящее время в Советском Союзе все больные сахарным диабетом, нуждающиеся в инсулинотерапии, получают необходимый им инсулин бесплатно.
Инсулин быстродействующий назначают при необходимости немедленного снижения высокого уровня сахаpa в крови, большой глюкозурии и наличия кетоацидоза.
Инсулин выпускается во флаконах по 5 мл. В 1 мл содержится 40 единиц инсулина. При назначении инсулина указывается дозировка в единицах. Действие инсулина наступает после его введения через 15—20 минут. Поэтому инсулин назначают перед приемом пищи. Максимальное снижение уровня сахара в крови отмечается через 1,5—2 часа. Постепенно к концу 6-го часа количество сахара в крови повышается до исходного уровня.
При стойкой и высокой гипергликемии инсулин необходимо вводить больному 2—3 раза в сутки. Доза, вводимая па ночь, не должна быть высокой, так как возможна ночная гипогликемия.
Назначение дозы инсулина зависит от уровня сахара в крови и суточной глюкозурии, которую желательно контролировать глюкозурическим профилем. Проводят троекратное или пятикратное исследование мочи па сахар в течение суток.
Показанием к применению инсулина является отсутствие компенсаторного состояния сахарного диабета при лечении диетой. При наличии кетоацидоза инсулинотерапия необходима.
Быстродействующий инсулин применяется при развитии диабетической комы. Необходимо срочно вводить инсулин в больших дозах под контролем сахара в крови и моче.
При тяжелой диабетической коме в течение суток при уровне сахара в крови 800—1000 мг% инсулин иногда приходится назначать до 400—600 единиц и более в сутки. Большие дозы инсулина применяют при инсулинорезистентности.
В период хирургического вмешательства больному сахарным диабетом целесообразно вводить быстродействующий инсулин небольшими, дробными дозами под контролем уровня сахара в крови до и после операции.
При тяжелых воспалительных и инфекционных заболеваниях, инфаркте миокарда, острой коронарной недостаточности, нарушении мозгового кровообращения инсулин назначают дробными дозами с последующим введением больному сладких соков.
Инсулин назначают с учетом сахарной ценности пищи. Глюкозурия не должна превышать 6% от сахарной ценности пищи. Одна единица инсулина содействует усвоению 3—4 углеводов. В период максимального действия инсулина, через 1,5—2 часа после введения, необходимо ввести углеводы в небольшом количестве для устранения возможной гипогликемии.
Инсулин как белковый препарат может вызвать аллергическую реакцию, но при замене инсулина, приготовленного из поджелудочной железы крупного рогатого скота, на свиной инсулин местные явления (зуд, крапивница) обычно проходят.
Инсулин применяется в малых дозах (4—6 единиц) у больных, не страдающих сахарным диабетом. Обладая анаболическим действием, инсулин содействует прибавлению веса и отложению жира в подкожной клетчатке.
Противопоказания: низкий уровень сахара в крови и наклонность к гипогликсмическим состояниям.
Рецепт:
Rp. Insulini 5,0 (1,0 — 40 единиц) D. t. d. N. 4 (флакона)
S. Вводить под кожу 20 единиц (0,5 мл) за 15 минут перед обедом
Источник
Рецепт инсулина для детей
Инсулин, идентичный инсулину человека, производится с применением технологии рекомбинантного ДНК или путём химической модификации свиного инсулина. Все инсулины, применяемые в Великобритании, используемые для лечения детей с диабетом, являются человеческими. Концентрация их составляет 100 ЕД в 1 мл.
Типы инсулина:
• Аналоги человеческого инсулина. Аналоги инсулина короткого действия, например лизпро-инсулин или инсулин-аспарт (хумалог и НовоРапид) — более быстрое начало действия и более короткая длительность эффекта, чем у растворимого инсулина. Также существуют аналоги инсулина очень длительного действия, например, инсулин-детемир (левемир) или гларгин (лантус*).
• Растворимый инсулин короткого действия. Начало действия — 30-60 мин, пик — через 2-4 ч, длительность до 8 ч. Принимается за 15-30 мин до еды. Примерами являются актрапид и хумулин С.
• Инсулин средней продолжительности действия. Начало действия — через 1-2 ч, пик — через 4-12 ч. Изофан-инсулин — инсулин с протамином, например, инсулатард и хумулин I.
• Предетерминированные препараты смешанных изофан-инсулинов короткого и среднего действия. Примеры — микстард 30/70* и хумулин М3 (содержит 30% растворимого и 70% изофан-ин-сулина).
Инсулин вводится в форме инъекций с использованием различных шприцев и размеров игл, приспособлениями наподобие ручек с картриджами, содержащими инсулин, и струйными инжекторами, которые вводят инсулин в виде тонкой струи в кожу.
Инсулин можно вводить в подкожные ткани плеча, переднюю и латеральную части бедра, ягодиц и живота. Смена мест для инъекций необходима для предотвращения липогипертрофии или, в более редких случаях, липоатрофии. Необходимо ущипнуть кожу и ввести инсулин шприцем под углом 45°. Использование длинной иглы и техника инъекции, которая «слишком вертикальная», приводят к болезненной внутримышечной инъекции с появлением кровоподтёка.
Неглубокие внутрикожные инъекции также могут вызывать рубцы и их следует избегать.
У маленьких детей инсулин обычно вводится дважды в день (до завтрака и ужина) в виде смеси инсулинов короткого действия (приблизительно 30%) и средней продолжительности или длительного действия (приблизительно 70%). В общем около двух третей дневной дозы вводятся до завтрака и одна треть — до ужина.
Аналоги инсулина короткого действия могут использоваться по необходимости в промежутке между инъекциями для покрытия неожиданного высокого уровня глюкозы, особенно при недомогании. Маленьким детям, которые отказываются от пищи, необходимо давать аналог инсулина очень короткого действия после каждого приёма пищи на фоне одноразовой инъекции инсулина длительного действия. Такое введение препарата предпочтительней, чем неизменные инъекции инсулина 2 раза в день.
У подростков (а в настоящее время даже у детей младшего возраста) предпочитают режим с частыми инъекциями — до 3-4 раз в день (базисно-бо-люсный режим) — инсулинов короткого действия (лизпро- или инсулин-аспарт), вводимых перед каждым приёмом пищи, и инсулинов длительного действия (гларгин или детемир) — поздно вечером или до завтрака для создания фоновой концентрации инсулина.
Это позволяет добиться большей гибкости путём более тесного соотношения инсулина с приёмами пищи и физической нагрузкой.
Продолжительная подкожная инфузия инсулина (ППИИ), осуществляемая микропроцессором, контролируемым насосом, может приблизить доставку инсулина к физиологическим потребностям, однако требует использования постоянной пластической иглы и множества тестов для достижения оптимального контроля, что подходит не всем пациентам.
Вскоре после клинической манифестации, когда некоторая функция поджелудочной железы сохранена, потребности в инсулине часто сводятся к минимуму — это так называемый «период медового месяца». Потребности впоследствии возрастают в 0,5-1 или даже до 2 ЕД/кг в день на протяжении периода пубертата.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Источник
Современная инсулинотерапия сахарного диабета 1 типа у детей и подростков
Сахарный диабет 1 типа (СД 1 типа), называвшийся до недавнего времени инсулинозависимым, а еще раньше — ювенильным сахарным диабетом, поражает в основном людей молодого возраста и детей. В последние годы наблюдается
Сахарный диабет 1 типа (СД 1 типа), называвшийся до недавнего времени инсулинозависимым, а еще раньше — ювенильным сахарным диабетом, поражает в основном людей молодого возраста и детей. В последние годы наблюдается всплеск заболеваемости сахарным диабетом 1 типа, наиболее выраженный у детей и подростков. За 25 лет заболеваемость СД 1 типа среди детей московской популяции выросла в два раза. В настоящее время в Москве насчитывается около 1200 детей с СД в возрасте до 15 лет.
СД 1 типа относится к аутоиммунным заболеваниям, при которых в результате процессов аутоагрессии против β-клеток островков поджелудочной железы происходит их разрушение. После гибели более 85% β-клеток развивается абсолютная инсулиновая недостаточность, в результате которой появляются гипергликемия и другие метаболические нарушения. С начала промышленного выпуска препаратов инсулина после успешных опытов Бантинга и Беста на панкреатэктомированных собаках и по настоящее время инсулин — основное и единственное средство лечения СД 1 типа. Прошло более 80 лет с начала клинического применения инсулина. Инсулинотерапия за это время претерпела большие изменения, связанные с улучшением качества инсулина и совершенствованием схем введения препарата.
Лечение СД 1 типа состоит из нескольких компонентов:
- диета;
- инсулинотерапия;
- адекватные физические нагрузки;
- обучение больного самоконтролю;
- профилактика и лечение поздних осложнений СД.
Основная цель современной инсулинотерапии — поддержание состояния углеводного обмена, близкого к тому, которое имеется у здорового человека. Постоянная гипергликемия вызывает развитие и прогрессирование специфических осложнений: диабетической нефро-, ретино- и нейропатии, что приводит к повышенной инвалидизации и преждевременной смертности пациентов. В связи с этим, учитывая важную роль адекватной инсулинотерапии в профилактике сосудистых осложнений, при разработке новых препаратов и схем лечения СД необходимо стремиться к сохранению углеводного обмена и поддержанию его в пределах показателей, соответствующих нормальным, в течение длительного времени.
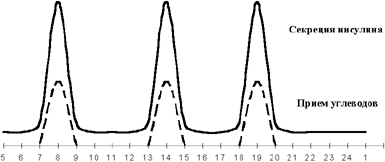 |
| Рисунок 1. Физиологическая секреция инсулина в норме. |
В физиологических условиях секреция инсулина происходит в два этапа (см. рисунок 1): поджелудочная железа секретирует инсулин постоянно (базальная инсулинемия), а в ответ на соответствующие стимулы (посталиментарная гипергликемия, или гипергликемия, вызванная действием контринсулярных гормонов) повышает секрецию инсулина. При этом нормогликемия в здоровом организме обеспечивается быстрой адекватной секрецией инсулина, а также коротким периодом полужизни (около 4 мин) циркулирующего в крови инсулина. Печень принимает активное участие в поддержании гомеостаза глюкозы, депонируя ее в виде гликогена после еды и выделяя вновь в кровь из депо путем активизации процесса гликогенолиза в перерывах между приемами пищи. При этом очень важно, что инсулин из поджелудочной железы поступает в систему воротной вены и далее — в печень — главный орган-мишень, где он наполовину инактивируется, участвуя в превращении глюкозы в гликоген. Остающиеся 50% инсулина через большой круг кровообращения попадают к периферическим органам и тканям. Именно более высокий уровень инсулина в портальной системе, по сравнению с периферической циркуляцией, обеспечивает активное депонирование глюкозы в печени на фоне других инсулинзависимых органов.
У больных диабетом введенный экзогенный инсулин из подкожного депо медленно всасывается в общий кровоток, где концентрация его длительно остается нефизиологично высокой. В результате у пациентов с сахарным диабетом наблюдаются более высокая, чем у здоровых, посталиментарная гипергликемия и склонность к гипогликемии в более поздние часы. Поэтому больные сахарным диабетом должны приспосабливать свой режим жизни к профилю действия вводимого инсулина. Неизбежное возникновение стрессовых ситуаций требует дополнительной коррекции дозы экзогенного инсулина. Кроме того, из общего кровотока инсулин одновременно поступает в печень и другие органы-мишени. В результате гликоген депонируется в первую очередь в мышечной ткани, а запасы в печени его постепенно снижаются. Это является одной из причин развития гипогликемий, так как мышечный гликоген не участвует в поддержании нормогликемии. Добиться физиологического соотношения концентрации гормона в портальной системе и на периферии при современных методах введения экзогенного инсулина невозможно, и это одна из наиболее сложных проблем заместительной инсулинотерапии.
Тем не менее с совершенствованием методов инсулинотерапии появилась возможность максимально приблизить показатели углеводного обмена к таковым у здоровых людей у ряда больных СД 1 типа. И процент таких больных постепенно увеличивается по мере совершенствования методов компенсации заболевания. В последнее время убедительно доказано, что только хорошая компенсация сахарного диабета может служить надежным средством профилактики специфических осложнений. В связи с этим Всемирной организацией здравоохранения были разработаны новые целевые уровни показателей углеводного обмена, к которым врачи-практики вместе со своими больными должны стремиться. Оценка степени компенсации СД 1 типа основывается на клинических (нормальное физическое и половое развитие, отсутствие осложнений) и лабораторных показателях углеводного (гликемия, глюкозурия, гликированный гемоглобин) и жирового (холестерин, триглицериды, липопротеины) обмена. Соглашение по основным принципам лечения детей и подростков с СД 1 типа (ISPAD Consensus for the Management of Type 1 Diabetes Mellitus in Children and Adolescens, 2000) рекомендует следующие критерии эффективности инсулинотерапии:
- уровень глюкозы в крови натощак или перед едой — 4,0-7,0 ммоль/л;
- уровень глюкозы после приема пищи — 5,0-11,0 ммоль/л;
- отсутствие тяжелых гипогликемий. допускается наличие отдельных легких гипогликемий.
- содержание HbA1c менее 7,6%.
У детей в возрасте до шести лет с учетом отрицательного влияния гипогликемий на развитие мозга эти показатели должны быть на верхней границе или несколько выше. В отношении гликированного гемоглобина рекомендуется, чтобы концентрация его была приближена к норме насколько это возможно, однако риск развития тяжелых гипогликемий при этом должен быть сведен к абсолютному минимуму.
Инсулины, применяемые в детской практике
Современные препараты инсулина в зависимости от происхождения разделяют на две группы — животные и человеческие (полусинтетический и биосинтетический инсулины). На протяжении 80 лет для лечения СД применяли говяжий и свиной инсулины, которые по составу отличаются от человеческого на три и одну аминокислоты соответственно. При этом иммуногенность максимально выражена у говяжьих инсулинов, минимальная, естественно, — у человеческих. Человеческие инсулины стали применяться два последних десятилетия и буквально произвели революцию в методах лечения больных диабетом.
При получении человеческого инсулина полусинтетическим методом производится замена аминокислоты аланина в 30-й позиции В-цепи свиного инсулина на треонин, находящийся в этом положении в человеческом инсулине. В полусинтетическом инсулине присутствуют в небольшом количестве примеси соматостатина, глюкагона, панкреатических полипептидов, имевшиеся в свином инсулине, который является субстратом для производства данного вида человеческого инсулина. Биосинтетический инсулин не имеет этих примесей и обладает меньшей иммуногенностью. При его производстве в клетку пекарских дрожжей или E.coli генно-инженерным способом вводится рекомбинантная ДНК, содержащая ген человеческого инсулина. В результате дрожжи либо бактерии начинают синтезировать человеческий инсулин. Человеческие генно-инженерные инсулины представляют собой более прогрессивную форму и должны рассматриваться как препараты первого ряда при выборе способа лечения. В России у детей и подростков в последние годы рекомендованы к применению только человеческие генно-инженерные инсулины.
Современные генно-инженерные инсулины различаются по длительности действия:
- инсулины ультракороткого действия;
- инсулины короткого действия («короткий» инсулин);
- инсулины средней продолжительности действия («продленный» инсулин);
- смешанные инсулины.
Их фармакокинетические характеристики представлены в таблице 1.
Последнее десятилетие открыло новую эру в инсулинотерапии: речь идет о получении аналогов человеческих инсулинов с новыми фармакокинетическими свойствами. К ним относятся инсулины ультракороткого действия (хумалог и новоРапид) и продленные беспиковые аналоги человеческого инсулина (детемир и лантус).
Особое место в лечении сахарного диабета в детском и подростковом возрасте занимают инсулины ультракороткого действия — хумалог и новоРапид. Получают беспиковые аналоги инсулина путем замены аминокислот, отвечающих за процессы самоассоциации молекул инсулина, что приводит к ускорению процессов их всасывания из подкожного депо. Так, хумалог был получен путем взаимного изменения положения аминокислот пролин и лизин в 28-й и 29-й положениях в В-цепи, новоРапид — путем замены аминокислоты пролин в том же 28-м положении на аспарагин. Это не изменило биологической активности инсулинов, но привело к полезному изменению его фармакокинетических свойств. При подкожном введении хумалог и новоРапид имеют более быстрое начало и пик действия, параллельные уровню посталиментарной гипергликемии, и меньшую продолжительность, что дает возможность вводить эти препараты непосредственно перед приемом пищи, избегая (при желании) частых перекусов. При использовании аналогов человеческих инсулинов повышаются возможности в компенсации углеводного обмена, что выражается в уменьшении показателей гликированного гемоглобина, и снижается частота тяжелых гипогликемий.
Самым последним достижением в области инсулинотерапии стало введение в клиническую практику инсулина лантус, который является первым беспиковым аналогом человеческого инсулина 24-часового действия. Получен путем замены аминокислоты аспарагин на глицин в 21-м положении А-цепи и добавления двух аминокислот аргинина к концевой аминокислоте в Б-цепи. Результатом явилось изменение рН раствора инсулина после введения его в подкожно-жировую клетчатку с 4,0 до 7,4, что вызывает образование микропреципитатов, замедляющих скорость всасывания инсулина и обеспечивающих его постоянный и стабильный уровень в крови в течение 24 ч.
Лантус может вводиться в любое время суток, у подростков — предпочтительнее в вечерние часы. Начальная его доза составляет 80% от суммарной суточной дозы пролонгированного инсулина. Дальнейшая титровка дозы проводится по показателям сахара крови натощак и в ночные часы. Уровень гликемии после завтрака, в дневные и вечерние часы регулируется инсулином короткого или ультракороткого действия. Назначение лантуса позволяет избежать дополнительных инъекций короткого инсулина в ранние утренние часы у большинства подростков с феноменом «утренней зари», вызывает достоверное снижение утренней гликемии, а также уменьшает лабильность углеводного обмена у многих больных.
Инсулин детемир также является беспиковым аналогом продленного действия, пролонгирующий эффект которого был достигнут благодаря присоединению цепочки из 14 остатков жирных кислот в 29-й позиции В-цепи. Детемир вводится дважды в сутки.
В состав смешанных инсулинов входит инсулин средней продолжительности и короткого действия в различных соотношениях — от 90 к 10 до 50 к 50. Смешанные инсулины более удобны, поскольку их применение позволяет уменьшить количество инъекций, проводимых с помощью шприц-ручек. Однако в детской практике они не нашли широкого применения в связи с необходимостью у многих больных достаточно часто изменять дозу короткого инсулина в зависимости от показателей гликемии. Тем не менее при стабильном течении сахарного диабета (особенно в первые годы заболевания) с помощью смешанного инсулина возможно достижение хорошей компенсации.
Режимы инсулинотерапии
Имеющиеся общие рекомендации по режиму инсулинотерапии являются только основой для разработки индивидуального режима, который должен учитывать физиологические потребности и сложившийся образ жизни каждого ребенка.
Наибольшее распространение в настоящее время получила интенсифицированная (или базисно-болюсная) схема, которая заключается во введении короткого инсулина перед каждым основным приемом пищи и пролонгированного инсулина от одного до трех раз в сутки (см. рисунок 2). Наиболее часто пролонгированный инсулин вводится дважды — в вечерние и утренние часы. При этом предпринимаются попытки имитировать с помощью продленного инсулина базальную секрецию, а с помощью инсулина короткого действия посталиментарную секрецию.
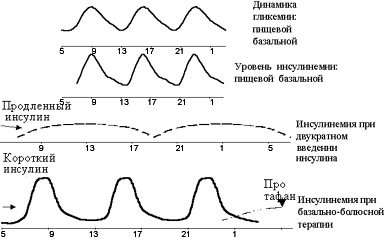 |
| Рисунок 2. Графическое обоснование базисно-болюсного принципа инсулинотерапии. |
Введение третьей инъекции пролонгированного инсулина получило название оптимизации базальной инсулинотерапии. Вопрос о необходимости и времени введения третьей инъекции решается на основании показаний гликемического профиля. Если гликемия повышается перед ужином при ее нормальных показателях через 1,5-2 ч после обеда, вводится дополнительная инъекция продленного инсулина перед обедом (см. рисунки 3, 4). Как правило, такая ситуация возникает при позднем (в 19.00-20.00) ужине. При раннем ужине (в 18.00) и введении второй инъекции пролонгированного инсулина перед сном гипергликемия нередко наблюдается в 23.00. В этой ситуации хороший эффект дает назначение дополнительной инъекции продленного инсулина перед ужином.
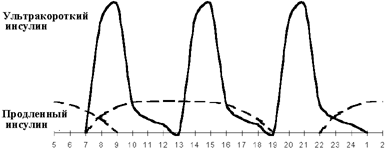 |
| Рисунок 3. Интенсифицированная инсулинотерапия. |
Такая схема позволяет в какой-то степени приблизиться к физиологической секреции инсулина у здоровых людей. Кроме того, она дает возможность расширить режим жизни и питания больного сахарным диабетом. Психологическим недостатком ее является необходимость частых инъекций и частого контроля гликемии, однако это нивелируется в настоящее время благодаря современным технологическим достижениям (удобные шприц-ручки с атравматичными иглами и глюкометры с автоматами для безболезненного прокалывания пальца). Учащение эпизодов гипогликемических реакций, которое вменяют иногда «в вину» интенсифицированной инсулинотерапии, является не столько следствием применяемой схемы, сколько результатом стремления врачей достичь нормогликемии. При решении данного вопроса всегда следует искать компромисс, стремясь поддержать тот минимальный уровень гликемии, который не вызывает частых гипогликемических реакций. Этот уровень гликемии для каждого ребенка достаточно индивидуален.
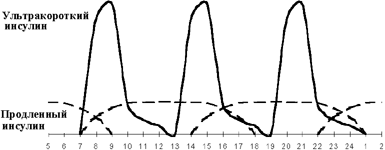 |
| Рисунок 4. Оптимизация интенсифицированной инсулинотерапии. |
У детей первых двух лет жизни интенсифицированная схема применяется реже.
Традиционная схема инсулинотерапии заключается во введении инсулина короткого и пролонгированного действия два раза в сутки — перед завтраком и ужином. Применение ее возможно у ряда детей в первые один-два года заболевания, редко при большей длительности сахарного диабета (см. рисунок 5).
 |
| Рисунок 5. Традиционная схема инсулинотерапии. |
Если небольшая доза короткого инсулина вводится перед обедом, такая схема может быть искусственно продлена на некоторое время путем увеличения дозы продленного инсулина перед завтраком и небольшого перераспределения в питании (перенос одной-двух хлебных единиц с обеда на второй завтрак).
 |
| Рисунок 6. Нетрадиционные схемы инсулинотерапии. |
Кроме того, существует ряд нетрадиционных схем (см. рисунок 6):
- только пролонгированный инсулин утром и вечером;
- один пролонгированный инсулин только утром;
- пролонгированный и короткий инсулин — утром и только короткий инсулин — вечером;
- только короткий инсулин перед завтраком, обедом и ужином и др.
Эти схемы иногда используются у больных с небольшим сроком заболевания сахарным диабетом при частичной сохранности функции β-клеток.
В любом случае выбор схемы инсулинотерапии определяется не столько желанием врача или семьи больного, сколько оптимальным профилем введения инсулина, который обеспечивает компенсацию углеводного обмена.
Доза инсулина
В детском возрасте потребность в инсулине, рассчитанная на 1 кг веса, нередко выше, чем у взрослых, что обусловлено большей скоростью аутоиммунных процессов, а также активным ростом ребенка и высоким уровнем контринсулярных гормонов в период полового созревания. Доза инсулина изменяется в зависимости от возраста и длительности заболевания.
В первые один-два года с момента начала заболевания потребность в инсулине составляет в среднем 0,5-0,6 ЕД/кг массы тела. В 40–50% в первые месяцы наблюдается частичная ремиссия заболевания, когда после достижения компенсации углеводного обмена потребность в инсулине снижается до минимальной — 0,1-0,2 ЕД/кг массы, а у некоторых детей даже при полной отмене инсулина при соблюдении диеты удается поддерживать нормогликемию. (Наступление ремиссии тем более вероятно, чем раньше установлен диагноз диабета и начата инсулинотерапия, чем выше качество вводимого инсулина и чем лучшей компенсации углеводного обмена удается достичь.)
Через пять лет от момента заболевания диабетом у большинства больных β-клетки полностью прекращают функционировать. При этом потребность в инсулине обычно повышается до 1 ЕД/кг массы. В период полового созревания она вырастает еще больше, достигая у многих подростков 1,5, иногда 2 ЕД/кг. В последующем доза инсулина снижается в среднем до 1 ЕД/кг. После длительной декомпенсации сахарного диабета потребность в инсулине может достигать 2-2,5, иногда 3 ЕД/кг с последующем снижением дозы, в отдельных случаях вплоть до исходной.
Соотношение пролонгированного и короткого инсулина сдвигается: от преобладания пролонгированного инсулина у детей первых лет жизни к преобладанию короткого инсулина у подростков (см. таблицу 2).
Как и у взрослых, у детей на одну хлебную единицу в утренние часы требуется несколько больше инсулина, чем в обед и в ужин.
Следует подчеркнуть, что это лишь общие закономерности, у каждого ребенка потребность в инсулине и соотношение инсулинов различной длительности имеют свои индивидуальные особенности.
Осложнения инсулинотерапии
- Гипогликемия — состояние, обусловленное низкой гликемией в крови. Наиболее частые причины развития гипогликемических состояний: передозировка инсулина, чрезмерная физическая нагрузка, пропуск или недостаточный прием пищи, употребление алкоголя. При подборе дозы инсулина следует искать компромисс между стремлением достичь показателей углеводного обмена, близких к нормогликемии, и риском развития гипогликемических реакций.
- Хроническая передозировка инсулина (синдром Сомоджи). Избыток инсулина и гипогликемия стимулируют секрецию контринсулярных гормонов, которые и вызывают постгипогликемическую гипергликемию. Последняя характеризуется высокой степенью гипергликемии (обычно выше 16 ммоль/л) и длительно сохраняющейся инсулинорезистентностью, продолжающейся от нескольких часов до двух суток.
- Аллергия к инсулину. Различают местные аллергические реакции на инсулин (отечность кожи, гипиремия, уплотнение, зуд, иногда боли в месте инъекции) и общую генерализованную аллергию (аллергическая кожная сыпь, сосудистый отек и бронхоспазм, острый анафилактический шок). В последние годы с улучшением качества инсулинов аллергия к этим препаратам встречается крайне редко.
- Липодистрофиями называют изменение подкожно-жировой клетчатки в местах инъекций инсулина в виде ее атрофии (атрофическая форма) либо гипертрофии (гипертрофическая форма). С внедрением в клиническую практику человеческих инсулинов частота развития липодистрофий значительно снизилась.
Перспективы совершенствования инсулинотерапии в России
Внедрение аналогов человеческих инсулинов расширяет возможности достижения компенсации, улучшения течения заболевания у детей и подростков с сахарным диабетом.
Инсулиновые помпы, в течение ряда лет применяемые за рубежом, сегодня появились и на отечественном рынке, однако применение их ограничено из-за высокой стоимости.
В настоящее время за рубежом ведутся исследования, посвященные эффективности и безопасности применения ингаляционных видов инсулина, с которыми связана надежда на возможность отказа от постоянных введений короткого инсулина перед приемами пищи.
Вопрос о клиническом использовании трансплантации островковых клеток останется открытым до тех пор, пока не будут найдены средства защиты пересаженных клеток от того же аутоиммунного процесса, который поражает собственные β-клетки. В настоящее время трансплантация β-клеток за рубежом осуществляется только у больных с развившейся хронической почечной недостаточностью, одновременно с трансплантацией почки и назначением иммунодепрессантов. Все остальные работы по трансплантации носят исследовательский характер и производятся на добровольцах. Однако канадским исследователям удалось получить первые обнадеживающие результаты.
В. А. Петеркова, доктор медицинских наук, профессор
Т. Л. Кураева, доктор медицинских наук
Е. В. Титович, кандидат медицинских наук
Институт детской эндокринологии ГУ ЭНЦ РАМН, Москва
Источник